『腰椎すべり症』とは? 手術をしない腰椎すべり症の治し方
腰の骨は一番上の第1腰椎から一番下の第5腰椎までの5つの骨が積み木のように積まれています。通常は簡単にズレないように筋肉や靭帯組織が頑丈に背骨を守ってくれています。
しかし、背骨の関節が壊れてしまったり、椎間板というクッションの役目をしている組織に溜まったストレスなどが原因で骨がズレてしまうことがあります。
これを「すべり症」と言います。
滑り症と診断されても、滑りの程度や症状は人によって大きく異なります。重症であれば手術になることもありますが、ほとんどの場合は手術を行いません。
すべり症が見つかっても症状がほとんどないという人もたくさんいます。
パッと読むための見出し
すべり症のタイプ
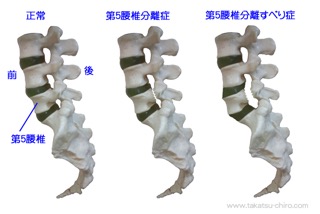
すべり症には背骨が後ろにずれてしまう「後方すべり」と前にズレてしまう「前方すべり」があります。一般的に多いのは「前方すべり」です。
すべり症が起こる原因によってタイプに分けることができます。
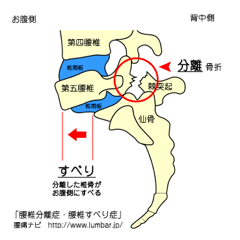
①分離すべり症
「分離症」が原因になってズレてしまうパターンです。「分離症」とは背骨の一部が割れてしまい背骨の後ろと前の部分が離れてしまう状態のことです。
それによって前の部分が滑ってしまうのが分離すべり症です。
分離すべり症の場合は、背骨の後ろの部分が残ったままになるので、「変性すべり症」とは症状の出方が違います。
「分離すべり症」は背骨の一番下である、腰椎5番に多く見られるのが特徴です。
スポーツなどで体をよく使っていると、骨や関節には大きなストレスがかかります。学生の場合だと背骨がしっかりとした骨になっていない時期に負担をかけすぎてしまっている場合があります。長い期間の負担の蓄積によって疲労を起こし、背骨が分離して「分離すべり症」を引き起こすこともあります。
②形成不全すべり症
生まれつき、もしくは成長段階で背骨の発達に問題があるタイプです。これは非常に稀なケースです。若いうちから腰痛などの症状が出ることがあります。
③変性すべり症
最も多く見られるのがこの「変性すべり症」です。実際に手術が必要な患者さんの多くはこのパターンです。腰椎4番に多く見られます。
次に腰椎5番、腰椎3番の順に見られます。
閉経後の50〜60歳くらいの女性に多く見られるのが特徴です。
女性ホルモンの影響や閉経後に女性ホルモンが少なくなってしまい、骨粗しょう症が進んでしまい支えられなくなって「変性すべり症」が起こるのではないかと言われています。
また、腰椎の関節の傾きが前にすべりやすい形をしているので「変性すべり症」が起こるとも言われています。年齢とともに膝などの変形が起こるのと同じように腰の骨も変形して、ズレてきてしまうとも言われています。まだ詳しい原因はわかっていないのが実情です。
④外傷性すべり症
スポーツをしている時や仕事で転倒したことが原因で起こる。転倒や転落によって大きな力が腰に加わり腰椎が骨折したことが原因になって起こることがあります。
⑤他の病気によって引き起こされる場合
悪性腫瘍や、感染症などによって腰椎が壊れてしまうことが原因で滑り症を引き起こすこともあります。
すべり症の症状とは?
一般的には腰痛、足のシビレ・痛みです。また、すべり症の程度によっては脊柱管狭窄症と同じように、「間欠性跛行」を起こす場合もあります。
間欠性跛行による歩行障害、足のシビレや冷たく感じたり、さまざまな症状が腰から足にかけて起こります。座っている時にはひどい症状が出ることは少ないですが、すべり症が悪化すると安静時でも症状が出てきます。立ったり、動いたり、長い時間歩いたりすると腰痛や足の痛み・シビレが増すことが特徴的な症状と言えます。
「変性すべり症」が起こる部分は、馬尾(ばび)神経と言われる神経がある部分ですから、尿や便などの排泄の機能障害を起こすこともあります。股関節の内側の知覚障害やほてり感が出ることもあります。
『間欠性跛行』・・・症状の特徴として、歩いているとだんだん足がシビれてきたり、重たくなったり、痛くなり歩くことができなくなります。しばらく休むとまた歩けるようになるという状態を間欠性跛行と言います。
下肢の血液の循環障害でも「間欠性跛行」は見られることがありますが、下肢の循環障害では姿勢を前屈みにしても症状が変化しません。
すべり症の診断
レントゲンによる診断が行われます。
すべり症の人な中には、普段は何も症状がなく前屈になるとすべるという人もいます。そのため、場合によっては前かがみの姿勢でレントゲンと取る場合もあります。さらに詳しく調べるためにMRIによる検査を行う場合もあります。
同じような症状を引き起こす、椎間板ヘルニア、脊柱管狭窄症などとの鑑別診断が重要です。
また、閉塞性動脈硬化症と呼ばれる血管の病変によっても足の痛み・シビレ、歩行障害を起こす場合もあるのでしっかりと専門医での検査を行うことをオススメします、
すべり症の手術方法
「すべり症」があるから必ず手術をしないといけないということはありません。すべり症と診断されても何年も手術をしないで普通に生活をしている人もいます。
①除圧術・・・神経を圧迫している部分を削る手術です。
②除圧術プラス脊椎の固定・・・滑っている部分が不安定な場合は、除圧術と脊椎の固定が必要になります。
保存的な治療を行い、改善が全く見られなかった場合、最終手段として手術が選択肢になります。「尿や便の排泄の機能障害」、「連続して歩ける距離が100m以下になった場合」、「足の感覚がどんどんなくなっていく」など日常の生活が困難な場合は手術を考えます。
ただし、手術をしたからといって必ず症状がなくなるわけではありません。感染や癒着などの合併症の危険もあります。
しっかりと医師と相談し適切な方法を選びましょう。
すべり症の手術による合併症
感染・・・手術時間が長くなると感染の確率が高くなるというデータがあります。
下肢の血栓性静脈炎・肺塞栓症・・・下肢の静脈に血の塊ができてしまい血流が悪くなり足がむくんだり痛んだります。
癒着性クモ膜炎・・・脊髄や馬尾神経、神経コンを取り巻くクモ膜が炎症を起こし癒着している状態です。すべり症を長い期間患った場合、神経そのものが癒着してしまい下肢の痛みやシビレがなかなか取れないという可能性があります。
神経損傷・・・神経の近くで手術することになるので、神経を傷つけてしまうことがあります。
その他・・・固定器具が外れてしまったり、動いてしまうことがあります。すべり症の他に側弯症や骨粗しょう症がある人は要注意です。
すべり症の保存的療法
「すべり症」は程度や症状にもよりますが、対処療法による保存療法が主になります。
①薬物療法
「痛み」と軽減させることが主な目的となります。
非ステロイド抗炎症剤
一般的な痛み止め。「ロキソニン」などはこれになります。
内臓への負担が強く長期間飲み続けると、胃が荒れたり、足がむくむことがあります。
神経障害性疼痛治療剤・・・神経が障害されていることによる痛みに対して効果が出やすい薬です。副作用が出やすい人もいるので薬があうかを見ながら飲むようにしましょう。
オピオイド受容体刺激薬・・・痛みが強く、神経障害性疼痛治療剤が効果のないときに使われます。これも神経障害性疼痛治療剤と同じく副作用の心配があります。
②神経ブロック注射
痛み止めやステロイドを注射して痛みや炎症を一時的に抑えます。
硬膜外ブロック注射
仙骨ブロック注射
神経根ブロック注射
③固定
腰周囲の筋肉の弾力性が失われていますので体を支えることが難しくなっています。その場合は「コルセット」を装着して腰痛を軽減させます。
④物理療法
電気治療・・・筋肉に対して電気刺激を行い、痛みを和らげることが目的です。
マイクロ波・・・マイクロ波によって体の奥から患部を温めることで血流を改善し痛みを和らげます。
その他・・・ストレッチや動ける範囲でウォーキングをしたり、運動療法などに取り組んでいくことが必要です。
当院のすべり症への施術
当院では「すべり症」を起こしている腰への部分的な施術ではなく、「すべり症」を起こしているあなたのカラダへ施術を行います。
すべり症はほとんどのケースで長年の積み重なった腰への負担が原因として見られます。
どういった経過を経て「すべり症」になってしまったかを全身のカラダの動きから見つけて根本的な原因を治療します。
すべり症は手術になることが少ない疾患です。症状が軽いうちにしっかりと施術を行えば必ず改善します。
日常生活や習慣を見直しながら焦らず、カラダを変化させていきましょう。
すべり症で腰痛、足の痛みや痺れでお困りの方は一度ご相談ください。




